ここでは妊活の主な進め方とステップアップ方式(タイミング法、人工授精、体外受精)や妊活での検査についてご紹介していきます。
妊活治療の主な進め方
一般的な妊活の進め方は、問診・内診・血液検査から始まり、先生と相談しながらタイミング法→人工授精→体外受精と順に進めていきます。
年齢が若い場合や特に不妊の原因が見当たらない場合はタイミング法から進めていくのが一般的です。
年齢が高い場合は人工授精や体外受精から進めていくことが多いです。
ステップアップ方式とは
タイミング法から始め人工授精に移行し、最後に体外受精へと順にステップアップしながら進めていく方法をステップアップ方式といいます。
進め方としては、タイミング法6~12カ月間行った後、人工授精3~6カ月間行い、体外受精へと進んでいきます。(先生の考え方により次のステップアップするまでの期間は変わります)
ケースバイケースですが、タイミング法も人工授精も確率的にはあまり変わらないので、タイミング法を行った後、人工授精へは進まずに体外受精へとジャンプして進む方もいます。
妊活は自分のペースを保って進めるのが一番です。
自分の気持ちと相談しながら、自分の希望に沿って進めていけるように、その都度先生と相談しながら進めていくといいと思います。
タイミング法、人工授精、体外受精(胚移植)、顕微授精について
妊活にはいろいろな治療方法があります。
タイミング法、人工授精、体外受精(胚移植)、顕微授精
それぞれどのように治療していくのか簡単に説明していきます。
タイミング法
基礎体温表をもとに超音波で卵胞の状態を確認後、排卵日を予測し、最も効果的な性交渉のタイミングを指導してもうことをタイミング法といいます。
精子の生存期間は3~7日に対し卵子は1日と短いため、妊娠しやすいタイミングで夫婦生活(性交渉)を行うことが最も大切になってきます。
人工授精
採取した精液を調整し、器具を用いて子宮内部へ注入することです。
排卵誘発剤を使用し卵巣を刺激して排卵を起こしやすくしてから、超音波にて卵胞の大きさを確認します。卵胞の大きさが20mm程に発育していることが確認できましたら、排卵が近いこということになるので、HCGという排卵を促すホルモンを筋肉注射します。HCGを注射すると翌日に排卵するので、そのタイミングに合わせて人工授精をする治療です。
体外受精(IVF)
採卵手術により排卵前に体内から取り出した卵子と精子を体外で受精させ、成熟培養後受精卵(胚)を子宮内へ移植することです。
女性はピルを服用し、HMG(卵胞を育てる注射)を毎日打ち、卵胞の大きさが20mmに達したところで、採卵のためにHCGを注射します。採卵後媒精か顕微授精し子宮内部に胚移植する治療です。
体外受精は自由診療となり保険適用外ですが、助成があります。
体外受精は保険適用外なので費用が高額になります。
助成はありますが規定があるので、年に度も助成を使用して体外受精を行うことはできません。
体外受精の合間にタイミング法を取り入れながら、体外受精を試みる方がほどんどかと思います。
助成についての詳しい説明はこちらです→
顕微授精
体外受精を行っても受精が成立しない場合に行う治療です。
体外受精では卵子が入っている培養液に精子浮遊液を加え受精するのを待ちますが、顕微授精では細いガラスの針の先に1個の精子を卵子に顕微鏡で確認しながら直接注入し授精させます。

Kiki’の場合・・・
検査で異常がなかったことから、タイミング法から進めていきましょうということになりました。
半年経った頃に次のステップをどうするか、先生から提案がありましたが、できるだけ自然な妊娠を希望していたので、次のステップへは進まずこのままタイミング法を取りたいと伝えタイミング法を続けました。
不妊治療の主な検査項目
不妊治療の検査項目はたくさんあります。一つ一つ説明していきます。
内診・経腟超音波検査
内診台に座り、超音波プローブという器具を使って子宮・卵巣を観察し、異常がないかを確認します。
血液検査
血液検査ではホルモン測定とクラミジア抗体検査をします。
ホルモン測定
LH(黄体化ホルモン)・FSH(卵胞刺激ホルモン)、プロラクチン、エストロゲン(卵胞ホルモン)とプロゲステロン(黄体ホルモン)を測定します。
LH・FSHとは 脳下垂体から分泌されるホルモンで、LHは卵巣で排卵、黄体の形成を促し、FSHは卵巣で卵胞を発育させます。
プロラクチンとは 乳汁分泌を促すホルモンで、排卵を抑える作用があります。プロラクチンの値が高いと、無月経になり不妊の原因となります。
エストロゲンとは 子宮内膜を増殖させる働きがあります。
プロゲステロンとは 妊娠の成立、維持のために働きます。基礎体温を上昇させる作用もあります。
クラミジア抗体検査
性感染症であるクラミジアに過去または現在感染したことがあるか調べます。クラミジアは卵管障害を起こす危険性が高く、クラミジア抗体が陽性の場合、ご夫婦共に抗生物質を服用し治療を行う必要があります。
子宮卵管造影検査
子宮腔内に造影剤を注入し、骨盤内のレントゲン撮影を行います。この検査では子宮腔内の形や卵管の通り具合、卵管や卵巣の癒着の有無を調べます。この検査は痛みを伴うことがあります。検査をするタイミングは生理が終わったあと、予定排卵日からさかのぼり排卵に影響のない時期に行います。
この検査をすることにより、卵管の通りが良くなり妊娠率が上がると言われています。
通水検査
生理食塩水を子宮の入り口から注入し、子宮の内腔を充満させることにより、子宮内部の状態とポリープや粘膜下筋腫の有無を調べます。
通水することにより、左右にある卵管の水の通り具合の確認もできます。
腹腔鏡検査
臍部からカメラを入れてお腹の中を観察する手術です。全身麻酔をかけて行います。
この手術により、子宮・卵巣・骨盤内臓器の状態が確認でき、子宮内膜症や卵管周囲の癒着など不妊原因がないか確認できます。
子宮鏡検査
卵が着床する場所を直接観察する検査です。
麻酔をかけずに行うことができるため、外来で施術できます。
ポリープや筋腫などの腫瘍性病変や内腔の癒着などが確認できます。
MRI検査
磁場を用いてCT検査のように体の断面像を撮り、子宮や卵巣形態の詳細な情報が得られ、子宮筋腫や子宮内膜症の病変を診断するのに効果的です。
卵管水腫など他の不妊減となる疾患を見つけることもできます。
精液検査
2~7日間の禁欲期間の後精液を採取し、精液量、精子濃度、運動率、運動の質、精子の形態、感染の有無などを検査します。
検査基準値は下記の通りです。この基準値を目安に判断します。

泌尿器科的検査
精液検査で異常が認められた場合に行います。
診察 不妊症に関連する病気の有無や性生活の状況の確認、睾丸などの外陰部の診察、精巣サイズの測定、精索静脈瘤の有無などを触診で行います。
内分泌検査 血液中の男性ホルモン(テストステロン)や性腺刺激ホルモン(LH,FSH)、プロラクチンなどを調べます。
これにより、精液異常の原因を見つけられたり、勃起障害や写生障害がある場合も必要な検査となります。
染色体・遺伝子検査 精子数が極端に少ない場合や無精子症の場合に、染色体検査や遺伝子検査を行うことがあります。
染色体の軽微な変化や遺伝子異常が精子形成障害の原因になっていることがあります。
精巣内精子採取術などの治療の可能性を検討するのに大切な検査となります。
特殊な検査 精子の機能を調べる検査、精嚢や射精管の形態を調べるMRI検査や精巣での精子形成の状態を詳しく調べる精巣生検、勃起能力を調べる検査などがあります。
抗精子抗体検査
女性の体内に精子が入ると、精子に対する免疫反応として抗体ができることがあります。
抗体とは、簡単にいうと精子を敵だと思い体内から除去しようとする働きのことです。原因不明不妊症の13%で認められるそうです。
万が一抗体が認められた場合、以前は一定期間コンドームをつけて精液を女性の体内に入れない様にすることで、抗体がマイナスになるのを待ったり、ステロイドホルモンを投与していましたが、現在では体外受精が最善の方法となっています。
フーナーテスト(ヒューナー検査・性交渉後試験)
排卵前に性交渉をし、性交渉後6~12時間以内に病院へ行き、女性の体内に精子がどのくらいいるか、精子がどのような動きをしているか調べるテストです。
フーナーテストの判定基準
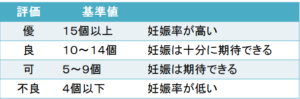
検査をするタイミング(時期)
月経期 血中ホルモン検査(LH,FS検査)
卵胞期 子宮鏡検査、通水検査、子宮卵管造影検査、経腟超音波検査
排卵期 フーナーテスト
高温期 血中ホルモン検査(黄体ホルモン)、子宮内膜測定
いつでもできる検査 感染症検査、AMH検査(卵巣予備能検査)※1、甲状腺検査※2、精液検査
※1 AMH検査(卵巣予備能検査)とは、卵巣の中に卵子がどれくらい残っているかを調べる血液検査です。
※2 甲状腺検査とは、TSH(甲状腺刺激ホルモン)FT3(遊離トリヨードサイロニン)FT4(遊離サイロキシン)と呼ばれる3つのホルモン値から甲状腺機能を検査します。
中でもTSHだけが低下する潜在性甲状腺機能障害が増えていて、TSHが低下すると脳下垂体と密に連携している卵巣刺激ホルモンや排卵・黄体化ホルモンの低下をもたらし、卵子発達障害や排卵障害が起こったり、不育症や習慣性流産を起こすこともあります。

Kiki’の場合
1年間タイミング法を続け、ステップアップの提案がありました。
できるだけ自然に妊娠したい気持ちが強かったので、ステップアップはせずに専門病院への転院を決めました。
専門病院へ転院した後もタイミング法から進めました。



